Il diabete, nonostante sia una patologia molto diffusa nella popolazione poche persone hanno la reale consapevolezza della patologia stessa, di quale sia lo stile di vita da seguire e soprattutto quanto possa incidere nei bambini. A questo proposito il portale dell’epidemiologia per la sanità pubblica a cura dell’Istituto Superiore di Sanità ci informa che nel 2017 nel mondo sono 425 milioni le persone che vivono con il diabete e 212 milioni non sanno di averlo. In Italia, invece, le persone con diabete sono oltre 3 milioni e 200 mila, cioè il 5,3% dell’intera popolazione. Questi numeri ci fanno riflettere molto anche sull’impatto sociale che questa patologia ha sui sistemi sanitari nazionali e sulle misure di prevenzione da adottare.
Ma prima di parlare di quali siano i vari tipi di diabete, cerchiamo di capire i meccanismi molecolari del metabolismo glucidico. Il glucosio entra nell’organismo attraverso l’alimentazione e viene trasportato agli organi che ne hanno bisogno attraverso particolari trasportatori chiamati “ glucosio permeasi” (GLUT). Vi sono varie isoforme di glucosio permeasi:
• L’isoforma presente a livello epatico;
• L’isoforma presente a livello del muscolo e del tessuto adiposo (GLUT4);
• L’isoforma presente a livello delle cellule β pancreatiche (GLUT2);
• L’isoforma presente a livello cerebrale nei neuroni.
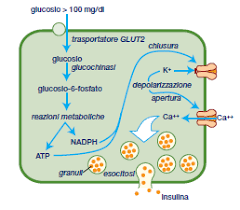
Il glucosio circolante entra nella cellula β del pancreas tramite il trasportatore di membrana GLUT-2, viene metabolizzato nella via della glicolisi con formazione di ATP. Quest’ultima si lega ad un canale del potassio sensibile all’ATP, il potassio fuoriesce determinando la depolarizzazione della cellula stessa e l’apertura dei canali del calcio. A questo punto il calcio entra nella cellula e l’insulina viene rilasciata.
In condizioni normali, dopo un pasto i livelli di glucosio ematico aumentano (80-120 mg/dL), stimolando le cellule β del pancreas a produrre insulina, la quale abbassa i livelli di glucosio riportandoli nella norma. L’insulina, quando viene rilasciata agisce su tre organi fondamentali:
- Fegato: L’insulina a livello epatico stimola la produzione di un particolare enzima, l’esochinasi, il quale è in grado di catalizzare la conversione di glucosio in glucosio 6 fosfato. In questo modo viene mantenuta bassa la concentrazione di glucosio intracellulare.
- Muscolo: L’insulina a livello muscolare inibisce la degradazione delle proteine e stimola l’ingresso di glucosio nel muscolo attraverso l’esposizione del trasportatore GLUT4. Ricordiamo che il muscolo è un organo che richiede glucosio per produrre energia utile alla contrazione.
- Tessuto adiposo: L’insulina nel tessuto adiposo stimola il trasporto di glucosio attraverso GLUT4 negli adipociti.
Nel momento in cui l’insulina prodotta dalle cellule pancreatiche non è sufficiente ad abbassare i livelli di glucosio ematico si parla di una patologia molto diffusa, il diabete mellito. Il diabete è una patologia sistemica in quanto coinvolge tutto il corpo ma non si deve confondere con l’insulino-resistenza, condizione in cui alcune delle cellule β non sono in grado di sintetizzare insulina, mentre le rimanenti sono normo-funzionanti e sopperiscono alla defaillance delle cellule che non sono in grado di produrre insulina. In questo caso non si ha una condizione di diabete, perché il pancreas è ancora in grado di produrre l’insulina tale da soddisfare le esigenze corporee. Il diabete mellito, invece, viene diagnosticato quando i livelli di glucosio superano i 126 mg/dL a digiuno o se la glicemia, misurata dopo due ore dalla somministrazione orale di un carico di glucosio di 1 g per Kg di peso corporeo, è maggiore o uguale ai 200 mg/dL.
E’ possibile distinguere 4 tipi di diabete secondo una classificazione eziopatologica:
• Diabete di tipo I, causato da una distruzione delle cellule β su base autoimmune, un tempo conosciuto come diabete infantile;
• Diabete di tipo II, causato da un deficit parziale della secrezione di insulina e denominato anche diabete alimentare;
• Altri tipi di diabete, causato da difetti genetici delle cellule pancreatiche, da difetti genetici dell’azione dell’insulina, indotto da farmaci o causato da malattie del pancreas esocrino;
• Diabete mellito gestazionale, diagnosticato per la prima volta durante la gravidanza e, in genere, regredisce dopo il parto per ripresentarsi a distanza di anni con le stesse caratteristiche di diabete di tipo II.
Focalizziamo, adesso, l’attenzione su quello che è il cuore del nostro articolo: Il diabete di tipo I. Il diabete di tipo I è considerata una patologia autoimmune in quanto è caratterizzata da una distruzione progressiva delle cellule β pancreatiche con conseguente carenza assoluta di insulina.
In altre parole, il sistema immunitario, invece di produrre anticorpi contro ciò che è estraneo all’organismo, li produce anche contro specifici organi, in questo caso il pancreas, riconoscendolo come estraneo. Questi anticorpi sono definiti “autoanticorpi” e vanno a distruggere progressivamente le cellule pancreatiche rilasciando, allo stesso tempo, citochine infiammatorie e citotossiche. La conseguenza di questa distruzione è la mancata produzione di insulina da parte del pancreas tale da determinare iper-glicemia nei pazienti affetti. Per questo motivo, questo tipo di diabete è definito anche “insulino-dipendente” in quanto è sempre necessaria la somministrazione di insulina per la sopravvivenza del soggetto affetto. Inoltre, questo tipo di diabete può colpire sia bambini che adulti in cui ci sia una predisposizione a malattie autoimmuni o a disfunzioni delle cellule pancreatiche.
COME VIENE DIAGNOSTICATO IL DIABETE DI TIPO 1?
Essendo una patologia su base autoimmune, oltre al controllo dei valori di glicemia a digiuno e dopo un carico di glucosio, per avere diagnosi certa bisogna valutare la presenza di specifici anticorpi, quali:
- Anticorpi diretti contro gli antigeni delle cellule β (ICA)
- Anticorpi anti-decarbossilasi dell’acido glutammico (GAD)
- Anti-insulina (IAA)
- Anti-proteina 2 associata a insulinoma (IA-2)
Questi anticorpi risulteranno positivi alla prima diagnosi ma successivamente tendono a negativizzarsi.
QUALI SONO I SINTOMI?
Un bambino affetto da diabete mellito di tipo 1 inizialmente è completamente asintomatico, successivamente possono comparire specifiche manifestazioni cliniche:
- Astenia (stanchezza fisica o muscolare), dovuta alla perdita di liquidi e presenza di pressione arteriosa bassa;
- Eccessiva fame;
- Perdita di peso, inizialmente dovuta alla perdita di acqua e delle riserve energetiche (glicogeno, trigliceridi), successivamente è da attribuirsi alla perdita della massa muscolare a causa della mancanza dell’effetto anabolico dell’insulina;
- Poliuria (aumento della quantità di urina emessa);
- Polidipsia( Aumento del senso della sete).
QUAL È LA TERAPIA GIUSTA DA SEGUIRE?
Un bambino affetto da diabete di tipo 1 necessita di somministrazioni giornaliere di insulina, associate ad un piano alimentare atto a tenere sotto controllo i livelli di carboidrati da assumere ad ogni pasto. Quindi è utile che il bambino venga seguito da due figure professionali specifiche:
- Diabetologo, il quale sarà in grado di valutare il tipo di diabete e di prescrivere le dosi di insulina da fare al giorno, in genere divise in 4 dosi: colazione, prima di pranzo, prima di cena ( somministrazione rapida) e dopo cena (somministrazione lenta).
- Biologo nutrizionista o dietista o medico nutrizionista, in grado di elaborare un piano nutrizionale personalizzato a basso indice glicemico e a basso contenuto di carboidrati.
E’ importante sottolineare che un bambino con diabete di tipo 1 è un bambino assolutamente normale, pertanto può e deve condurre una vita sociale, scolastica e familiare del tutto normale, uguale agli altri bambini. E’ fondamentale che ci sia il totale appoggio in famiglia e da parte degli insegnanti, i quali dovrebbero sensibilizzare gli altri bambini alla conoscenza della patologia e al coinvolgimento emotivo del bambino affetto. Se così non fosse è opportuno porre la giusta conoscenza della patologia agli insegnanti e alla restante classe, per fare in modo che il bambino conduca una serena vita scolastica, in armonia con i propri amici. Una forma adulta del diabete di tipo 1 è, invece, conosciuta con il nome di “Diabete LADA”, ovvero “Latent Autoimmune Diabetes in Adults” (Diabete autoimmune latente negli adulti). I pazienti affetti sono in genere individui non sovrappeso, di età compresa tra i 30 e i 50 anni, con familiarità per diabete mellito di tipo 1 o per malattie autoimmuni. I sintomi e la terapia da utilizzare sono molto simili a quelli presenti nel diabete di tipo 1.
ESISTE UNA PREVENZIONE POSSIBILE?
Ad oggi purtroppo nessuna terapia si è dimostrata efficace nel prevenire il diabete di tipo 1 nei soggetti predisposti o nell’evitare la dipendenza dall’insulina nei bambini di nuova diagnosi. L’unica prevenzione possibile è seguire un sano stile di vita, caratterizzato da esercizio fisico e alimentazione varia ed equilibrata. In questo modo si riduce l’incidenza di obesità o sovrappeso e, di conseguenza, le patologie ad esse correlate. Ancora una volta possiamo affermare quanto sia importante acquisire un corretto stile di vita sin dai primi anni di vita del bambino per prevenire patologie complesse da gestire….
Come si dice spesso, “Prevenire è meglio che curare”.
Dott.ssa Morra Serena
Sitografia e Bibliografia
Portale dell’epidemiologia della sanità pubblica a cura dell’Istituto Superiore di Sanità.
“Il Diabete”, Scuola di Nutrizione Salernitana a cura della Dott.ssa F.Manfra e della Dott.ssa E.Spirito.